Praktyka stomatologiczna w czasie pandemii COVID-19

W odpowiedzi na rosnące zapotrzebowanie na sprawdzoną wiedzę w zakresie prowadzenia działań medycznych w czasie pandemii COVID-19, ścisłe prezydium Polskiego Towarzystwa Stomatologicznego, przy współpracy ze Stomatologicznego Centrum Transferu Technologii NZOZ Akademicka Poliklinika Stomatologiczna UM Wrocław oraz ekspertami zdecydowało się stworzyć Centrum Wiedzy o COVID-19 w stomatologii.
Poniżej, w formie opisów, infografik, formularzy i linków przedstawiamy – naszym zdaniem –wiarygodne informacje i zalecenia, które mogą by przydatne dla każdego lekarza dentysty.
Wyraźnie podkreślamy, COVID-19 to wirus, który ma w sobie wiele tajemnic. Oznacza to, że rekomendacje, które miały sens kilka dni wcześniej, dziś mogą brzmieć zupełnie inaczej. Postaramy się aktualizować Centrum o aktualne informacje.
Pragnę podkreślić, iż Polskie Towarzystwo Stomatologiczne uważnie śledzi informacje oraz komentarze, które pojawiają się w branżowej przestrzeni medialnej. Nie ze wszystkimi się zgadzamy, chociażby ze sprowadzeniem prowadzenia praktyki stomatologicznej wyłącznie do biznesu. Jesteśmy przede wszystkim lekarzami i w takim duchu będziemy rekomendować kolegom i koleżankom wszelkie działania.
prof. Marzena Dominiak,
prezydent Polskiego Towarzystwa Stomatologicznego
Opracowano na podstawie: dr n med. Weronika Rymer, Katedra i Klinika Chorób Zakaźnych, Chorób Wątroby i Nabytych Niedoborów Odpornościowych UM we Wrocławiu „Jakie środki ochronny zastosować w gabinecie stomatologicznym”, wytycznych Głównego Inspektora Sanitarnego oraz zaleceń Narodowego Funduszu Zdrowia.
Opracowanie:
Zespół ekspertów ścisłego Prezydium Polskiego Towarzystwa Stomatologicznego – prof. Marzena Dominiak, prof. Ingrid Różyło-Kalinowska, prof. Tomasz Gedrange, prof. Tomasz Konopka, dr hab. n. med. Wojciech Bednarz, dr n. med. Jacek Matys, dr n. med. Jakub Hadzik, lek. dent. Anna Lella, Sadri Rayad.
Zespół ekspertów Stomatologicznego Centrum Transferu Technologii NZOZ Akademicka Poliklinika Stomatologiczna UM Wrocław – Amadeusz Kuźniarski, Sadri Rayad.
Rekomendacja specjalna: prof. Andrzej Wojtowicz, prezes OSIS.


Propozycja procedury przyjmowania pacjentów w okresie zagrożenia epidemiologicznego wirusem SARS-CoV-2 (wersja skrócona)
1. Polskie Towarzystwo Stomatologiczne (PTS) zaleca kontakt telefoniczny jako preferowaną formę umawiania wizyt.
2. W trosce o bezpieczeństwo pacjentów PTS zaleca, aby nie realizować wizyt planowych u osób z grupy ryzyka tj.
- powyżej 65. roku życia
- z chorobami współistniejącymi: choroby sercowo-naczyniowe, cukrzyca, choroby układu oddechowego, nadciśnienie tętnicze
- pacjenci immunoniekompetentni
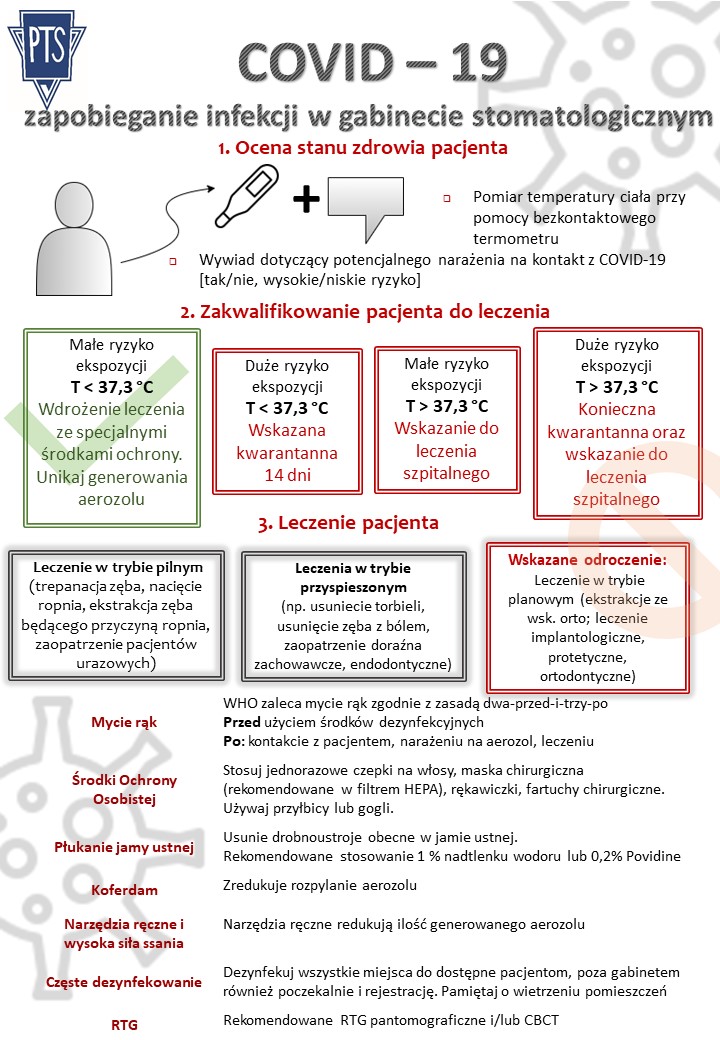
3. PTS zaleca, aby przed wejściem pacjenta do gabinetu/praktyki wykonać pomiar temperatury ciała urządzeniem bezdotykowym w 2 miejscach (szyja, czoło) oraz przed wizytą pacjent powinien wypełnić kwestionariusz epidemiologiczny i go podpisać [Propozycja w załączniku]. Kwestionariusz epidemiologiczny i pomiar temperatury ciała dotyczy wszystkich wchodzących do gabinetu/praktyki łącznie z personelem medycznym i personelem pomocniczym, niemedycznym.
PTS zaleca, aby przyjmowani byli pacjenci wyłącznie niskiego ryzyka (wywiad negatywny, pomiar temperatury poniżej 37,3 st. C). Szczególnego postępowania wymagają pacjenci z negatywnym wywiadem, ale temperaturą ciała>37,3 st. C z uwagi gdyż pewne sytuacje nagłe mogą wiązać się z objawami ogólnymi w postaci podwyższonej temperatury ciała.
4. W sytuacji zwiększonego ryzyka epidemiologicznego i zmniejszonego ogólnego dostępu do opieki medycznej, w tym stomatologicznej, racjonalny jest podział zabiegów na 3 grupy:
-
- wykonywane w trybie pilnym,
- wykonywane w trybie przyspieszonym
- wykonywane w trybie planowym.
PTS zaleca, aby do odwołania stanu zagrożenia epidemicznego wykonywane były wyłącznie zabiegi w trybie pilnym i przyspieszonym. Do takich zabiegów należą:
- Leczenie w trybie pilnym (zmiany nowotworowe, potencjalnie nowotworowe, bólowe na błonach śluzowych, martwicze zapalenie dziąseł, zespół perio-endo, trepanacja komory zęba ze względu na występujący ból, nacięcie ropnia okołowierzchołkowego i/lub przyzębnego, ekstrakcja zęba będącego przyczyną ropnia, zaopatrzenie pacjentów urazowych).
- Leczenia w trybie przyspieszonym (np. usuniecie torbieli, ekstrakcja zęba z bólem), zaopatrzenie w doraźną pomoc z zakresu stomatologii zachowawczej (utracone wypełnienie z ostrymi brzegami korony zęba, utracony opatrunek) endodoncji (utracony opatrunek i zakończenie leczenia), protetyczne (uszkodzenia protez stałych i ruchomych) i ortodontyczne (utrata zamka ortodontycznego, uszkodzenie ligatury, uszkodzenie łuku lub utrata retencji).
Wskazane jest odroczenie planowanego leczenia stomatologicznego do czasu odwołania stanu zagrożenia epidemiologicznego (w każdej sytuacji, w której odroczenie wizyty nie wpłynie negatywnie na stan zdrowia Pacjenta).
5. Podczas procedur z zakresu stomatologii zachowawczej i endodoncji wykonywanych w trybie pilnym i przyspieszonym zaleca się używanie ssaka oraz koferdamu, aby ograniczyć spray wodny.
6. PTS zaleca zabezpieczenie personelu medycznego w zestaw ochronny, który powinien zawierać:
- ochraniające drogi oddechowe: maski jednokrotnego lub wielokrotnego użytku o standardzie Filtering Face Piece 2 (FFP2) lub 3 (FFP3) oraz maseczki chirurgiczne
- zabezpieczające oczy: gogle lub przyłbica
- ochraniające ciało: fartuch medyczny ochronny z długimi rękawami oraz jednorazowe czepki
- ochraniające ręce: rękawiczki zabiegowe
Rekomendacje – wersja szczegółowa
Protokół Przyjęcia Pacjenta
Warto rozważyć, aby osoby powyżej 60. roku życia lub z chorobami kardiologicznymi, nadciśnieniem, chorobami układu oddechowego lub cukrzycą zostały skierowane na “urlopy” (zostały poproszone o zostanie w domu) . Dodatkowo, w miarę możliwości względem obowiązków służbowych maksymalna liczba pracowników powinna zostać skierowana na pracę zdalną. Osoby pozostające w budynku są zobligowane do codziennego pomiaru temperatury ciała oraz raz w tygodniu złożenia podpisu pod deklaracją epidemiologiczną.
Cały personel medyczny oraz administracyjny jednostki musi zostać zapoznany z aktualnymi procedurami postępowania w sytuacji podwyższonego ryzyka epidemiologicznego. Rekomendujemy szeroko zakrojone akcje informacyjne, zarówno w formie fizycznej w jednostce jak i innymi środkami komunikacji np. internetowej (social media). Dobrą praktyką wydaje się również stworzenie szybkiej drogi komunikacji z personelem jednostki aby w sposób szybki i efektywny przekazywać najpilniejsze informacje.
Na terenie jednostki powinny być oznaczone punkty, gdzie każdy pracownik lub osoba odwiedzająca powinna mieć możliwość dezynfekcji rąk.
W trosce o bezpieczeństwo pacjentów proponuje się przeniesienie wizyt planowych osób z grupy ryzyka, tj.
- powyżej 65. roku życia
- z chorobami współistniejącymi: choroby kardiologiczne, cukrzyca, choroby układu oddechowego, nadciśnienie
- pacjenci szpitalni w stanie stabilnym
- pacjenci o obniżonej odporności immunologicznej
- pacjenci onkologiczni
Jeśli Pacjent jest w stanie stabilnym, rekomendujemy przeniesienie wizyt.
Każdej osobie wchodzącej do budynku rekomendowana jest dezynfekcja rąk.
Celem odbycia wizyty każdy musi przejść kontrolę epidemiologiczną w izolowanym pomieszczeniu. Kontrola składa się z 2 elementów:
bezdotykowego pomiaru temperatury ciała oraz podpisania obowiązkowej deklaracji epidemiologicznej (załącznik nr 1). Wszelka wątpliwość dotycząca powyższych badań i wywiadu skutkuje odroczeniem wizyty na 14 dni (nie dotyczy bezpośredniego stanu zagrożenia zdrowia lub życia).
U osób u których występują objawy grypopochodne: kaszel, duszności, podwyższona temperatura ciała lub katar należy przełożyć termin wizyty, nawet w sytuacji braku pozytywnego wywiadu epidemiologicznego.
Po wstępnym triage’u Pacjenta w śluzie w gabinecie dentystycznym należy ponowić wywiad epidemiologiczny dla podwójnej weryfikacji pacjenta czyli zadać mu następujące pytania:
Czy przebywał Pan/Pani w kraju/regionie ryzyka wskazanych przez WHO i GIS?
Czy miał Pan/Pani kontakt z osobami z obszarów zagrożonych?
Czy miał Pan/Pani kontakt z osobami z NCoViD19?
Czy miał Pan/Pani kontakt z osobami poddanymi kwarantannie?
Czy miał Pan/Pani gorączkę, kaszel, katar, zapalenie spojówek lub trudności w oddychaniu/duszności?
Należy zwrócić szczególną uwagę na pytania dotyczące leków przyjmowanych w dniu wizyty. Leki przeciwzapalne mogą obniżać temperaturę ciała co dodatkowo może wpłynąć na fałszywie ujemny wynik pomiaru temperatury. W szczegółowym wywiadzie należy dopytać jaki był powód stosowania tych leków np. z powodu bólu zęba (co nie stanowi przeciwwskazania do przyjęcia w trybie pilnym i przyspieszonym). Natomiast w momencie podania w wywiadzie objawów ogólnych, w tym złego samopoczucia mogących świadczyć o infekcji – należy odroczyć wizytę, jeśli nie stanowi to bezpośredniego zagrożenia zdrowia lub życia pacjenta.
W celu zmniejszenia liczby pacjentów w jednostce medycznej zaleca się wprowadzenie rejestru osób wchodzących oraz zawieszenie rejestracji osobistej pacjentów. Należy wprowadzić algorytmy postępowania, których kluczowym elementem jest postępowanie w sytuacji zagrożenia na ekspozycję osoby, mogącej być zarażoną wirusem SARS-COV-2. W przypadku pacjentów niepełnoletnich lub wymagających osoby towarzyszącej – zarówno pacjent jak i osoba towarzysząca przechodzą w/w procedurę. Pacjent zgłasza się wyłącznie z jedną osobą towarzyszącą. W sytuacjach szczególnych możliwe jest dopuszczenie dwóch opiekunów np. dziecko niepełnosprawne lub asysta medyczna pacjenta szpitalnego.
Pełna dokumentacja osób wchodzących do budynku, ma kluczową wartość epidemiologiczną dla stacji sanepidarno-epidemiologicznych w sytuacji kontaminacji jednostki w/w wirusem.
Postępowaniem z wyboru w sytuacji zagrożenia na ekspozycję wirusem jest izolacja pacjenta oraz personelu, sporządzenie listy osób mających kontakt z daną osobą oraz zabezpieczenie pacjenta do czasu podjęcia decyzji przez Wojewódzką Stację Sanepidarno–Epidemiologiczną.
Rejestracja Pacjenta do poszczególnych gabinetów powinna odbywać się z zakładką czasową umożliwiającym minimalizację kontaktu Pacjentów między sobą. Pacjent powinien być rejestrowany na dłuższy czas (1 h lub 1,5 h). Przerwa pomiędzy Pacjentami od 30–60 minut względem zaleceń z pełną dezynfekcją i wietrzeniem pomieszczenia. Generalna zasada: mniejsza liczba Pacjentów – mniejsze ryzyko zarażenia.
Zabezpieczenie Personelu Medycznego
Zestaw PPE powinien zawierać środki:
- ochraniające drogi oddechowe: maski o standardzie Filtering Face Piece 2 (FFP2) lub 3 (FFP3) oraz maseczka chirurgiczna
- zabezpieczające oczy – gogle lub przyłbica
- ochraniające ciało – fartuch medyczny ochronny oraz jednorazowe czepki
- ochraniające ręce – rękawiczki
W każdej sytuacji zanieczyszczenia maseczki chirurgicznej należy ją wymienić, zachowując zasady bezpieczeństwa.
Przyłbica poniżej linii brody. Rękawice powinny zakrywać nadgarstek i mankiety fartucha.
Kolejność zakładania PPE powinna wyglądać następująco:
- dezynfekcja rąk
- założyć fartuch jednorazowy
- założenie maski ffp-2
- założenie maski chirurgicznej
- założenie gogli ochronnych lub przyłbicy (przyłbica zachodząca do linii brody)
- założenie rękawiczek (rękawice powinny zakrywać nadgarstki oraz mankiety fartucha)
Zdejmowanie PPE jest procedurą wymagającą szczególnej uwagi, ponieważ materiał zakaźny może się znajdować na zewnętrznej powierzchni PPE. Przy nieprawidłowym lub niestarannym zdejmowaniu PPE może dojść do przypadkowej kontaminacji i późniejszego zakażenia. Sprzęt jednorazowy zaraz po zdjęciu powinno się wyrzucić do kosza na odpady zakaźne. Sprzęt wielorazowy (np. przyłbica) należy po użyciu umieścić w pojemniku przeznaczonym na zanieczyszczony sprzęt medyczny i przed następnym użyciem poddać dekontaminacji zgodnie z zaleceniem producenta. Jako pierwsze zdejmuje się rękawiczki (po uprzednim zdezynfekowaniu), w sposób minimalizujący kontaminację rąk. Następnie należy zdezynfekować ręce i założyć nową parę rękawiczek. Po założeniu nowej pary rękawiczek zdejmuje się fartuch. W tym celu należy chwycić tył fartucha i odciągając od ciała zanieczyszczoną przednią część, zawinąć do środka i wywinąć rękawy na zewnątrz (należy unikać dotykania przedniej zanieczyszczonej części fartucha). Ręce należy zdezynfekować. Następnie zdejmuje się gogle/przyłbicę, nie dotykając ich przedniej strony, po czym ponownie dezynfekuje ręce. Kolejne kroki to: zdjęcie maseczki (należy chwycić za paski i ostrożnie zdjąć maskę, uważając, aby nie dotknąć jej zewnętrznej powierzchni), dekontaminacja rąk, zdjęcie rękawiczek założonych przed zdjęciem fartucha i ponowna dekontaminacja rąk. Jeśli przy zdejmowaniu PPE uczestniczy osoba asystująca, ona również powinna być ubrana w PPE (maskę chirurgiczną i rękawiczki) i stosować zasadę dekontaminacji rąk po każdej czynności przy zdejmowaniu PPE.
PPE należy założyć tuż przed wejściem na salę chorego oraz zdjąć w wyznaczonym miejscu przy wyjściu, przy którym powinny się znaleźć również kosz na jednorazowe PPE oraz sprzęt niezbędny do higieny rąk.
Kolejność zdejmowania środków ochrony indywidualnej:
- dezynfekcja rąk
- zdjęcie rękawiczek
- dezynfekcja rąk i założenie nowej pary rękawiczek
- zdjęcie fartucha
- dezynfekcja rąk
- zdjęcie maski/przyłbicy
- dezynfekcja rąk
- zdjęcie maseczki
- dezynfekcja rąk oraz zdjęcie rękawiczek
- mycie ostateczne oraz dezynfekcja rąk
Uwagi:
W przypadku jeśli w procedurze uczestniczy druga osoba, lub jest obecna w pomieszczeniu gdy wykonywana jest procedura, w czasie której tworzy się aerozol, również powinna być ona ubrana w PPE (maska, fartuch, rękawiczki) i stosować te same zalecenia co lekarz.
Nie dotykać powierzchni i przedmiotów rękami ubranymi w rękawice, które były używane w czasie wykonywania procedury stomatologicznej. Pamiętać o dekontaminacji dotykanych przedmiotów i powierzchni. W szczególności należy unikać dotykania rękami okolicy swojej twarzy.
Przyjęcie pacjenta w trybie przyspieszonym lub pilnym
W sytuacji zwiększonego ryzyka epidemiologicznego i zmniejszonego ogólnego dostępu do opieki medycznej, w tym stomatologicznej racjonalnym jest podział zabiegów na 3 grupy: wykonywane w trybie pilnym, wykonywane w trybie przyspieszonym oraz te wykonywane w trybie planowym.
W sytuacji zwiększonego ryzyka epidemiologicznego rekomendujemy wykonywanie zabieg w trybie pilnym i przyspieszonym. Kategorie zabiegów zostały zaadoptowane z dokumentu:
Standard organizacyjny opieki zdrowotnej w dziedzinie anestezjologii i intensywnej terapii.Dz.U.2016.2218 z dnia 2016.12.29 Status: Akt obowiązujący Wersja od: 29 grudnia 2016 r. a ROZPORZĄDZENIE MINISTRA ZDROWIA z dnia 16 grudnia 2016 r.
10) zabieg w trybie pilnym – zabieg wykonywany w ciągu 6 godzin od podjęcia decyzji przez operatora, u pacjenta z ostrymi objawami choroby lub pogorszeniem stanu klinicznego, które potencjalnie zagrażają jego życiu albo mogą stanowić zagrożenie dla utrzymania kończyny czy organu, lub z innymi problemami zdrowotnymi niedającymi się opanować leczeniem zachowawczym;
11) zabieg w trybie przyśpieszonym – zabieg wykonywany w ciągu kilku dni od podjęcia decyzji przez operatora, u pacjenta, który wymaga wczesnego leczenia zabiegowego, lecz wpływ schorzenia na stan kliniczny pacjenta nie ma cech opisanych dla zabiegu w trybie natychmiastowym i pilnym;
12) zabieg w trybie planowym – zabieg wykonywany według harmonogramu zabiegów planowych, u pacjenta w optymalnym stanie ogólnym, w czasie dogodnym dla pacjenta i operatora
W oparciu o powyższe, rekomendujemy poniższy podział zabiegów:
- Leczenie w trybie pilnym (zmiany nowotworowe, potencjalnie nowotworowe, bólowe na błonach śluzowych, martwicze zapalenie dziąseł, zespół perio-endo, trepanacja komory zęba, nacięcie ropnia okołowierzchołkowego i/lub przyzębnego, ekstrakcja zęba będącego przyczyną ropnia, zaopatrzenie pacjentów urazowych)
- Leczenia w trybie przyspieszonym (np. usuniecie torbieli, ekstrakcja zęba z bólem, zaopatrzenie
w doraźną pomoc z zakresu stomatologii zachowawczej (utracone wypełnienie z ostrymi brzegami korony zęba, utracony opatrunek) endodontyczne (utracony opatrunek, zakończenie leczenia), protetyczne (uszkodzenia protez stałych i ruchomych) i ortodontyczne (utrata zamku, uszkodzenie ligatury, uszkodzenie łuku, utrata retencji)
Wskazane odroczenie leczenia do czasu polepszenia sytuacji epidemologicznej (do odwołania) - Leczenie w trybie planowym (ekstrakcje ze wskazań ortodontycznych; leczenie implantologiczne, protetyczne, ortodontyczne)
W przypadku potrzeby wykonania badań radiologicznych wskazane jest wykonanie zdjęcia pantomograficznego i/lub CBCT, a odroczenie wykonywania zdjęć wewnątrzustnych ze względu na małą odległość od pacjenta podczas badania oraz większe narażenie na kontakt ze śliną.
Szczególnie ważny jest fakt podjęcia ostatecznej decyzji przez lekarza prowadzącego o podjęciu leczenia u każdego pacjenta, w szczególności u pacjentów z grup ryzyka (cukrzyca itd.) względem korzyści, wynikających z podjętych procedur medycznych a skutków odroczenia wizyty.
W ramach możliwości kadrowo-lokalowych należy rozważyć separację grup pacjentów. Pacjenci w trybie pilnym przy współistniejących chorobach ogólnych lub wskazań grup ryzyka (wiek powyżej 65 lat) powinni być przyjmowani w oddzielnym pomieszczeniu, najlepiej przez oddelegowany interdyscyplinarny zespół medyczny, mający zmniejszony kontakt z innymi Pacjentami celem minimalizacji zakażenia krzyżowego.
Należy rozważyć poszczególne scenariusze przyjęć:
Jeśli którakolwiek odpowiedź w wywiadzie epidemiologicznym jest pozytywna odstępujemy od wizyty i w zależności od aktualnych komunikatów Głównego Inspektora Sanitarnego i stanu pacjenta rekomendujemy:
- Kontakt z lokalną stacją sanepidarno-epidemiologiczną w każdej wątpliwej sytuacji
- Wysłanie pacjenta na kwarantannę domową 14 dni (na etapie samej rejestracji uważamy że jest możliwe wydanie takiej rekomendacji mając na uwadze procedury GIS z dnia 14 lutego 2020 r. Należy również rozważyć farmakologiczne zabezpieczenie Pacjenta na drodze rozwiązań telemedycznych – e-konsultacja oraz e-recepta
Inne sytuacje występujące przy negatywnym wywiadzie epidemiologicznym i bez objawów grypopochodnych:
- Temperatura ciała poniżej 37,3 – stan nagły – bez objawów grypopochodnych – rekomendacja wizyty
- Temperatura ciała powyżej 37,3 niższa niż 37,9 – stan nagły – bez innych objawów grypopochodnych – rekomendacja wizyty
- Temperatura ciała powyżej 37,3 niższa niż 37,9 – stan nagły – z objawami grypopochodnych – do decyzji lekarza prowadzącego względem korzyści wynikających z podjęcia leczenia a skutków odroczenia wizyty
- Temperatura ciała powyżej 37,9 – stan nagły – przekazanie informacji do stacji sanepidarno-epidemiologicznej, postępowanie z ich wskazaniami, przekazanie Pacjenta pod opiekę jednostki zakaźnej celem weryfikacji epidemiologicznej pacjenta.
Przestrzeń w gabinecie:
- usunięcie wszelkich zbędnych przedmiotów z gabinetu oraz rejestracji łącznie z nieużytkowanym podczas zabiegu sprzętem
- usunięcie wszelkich ulotek, prasy, podkładek pod myszki itp.
- każdorazowa (po każdej wizycie) dezynfekcja powierzchni płaskich,
- każdorazowa (po każdej wizycie) dezynfekcja komputera w szczególności klawiatura i myszka
- każdorazowa (po każdej wizycie) bardzo dokładna dezynfekcja unitu lamp
Wykaz ISTOTNYCH informacji związanych z COVID-19 w oparciu o literaturę naukową i potwierdzone doświadczenia/rekomendacje z Chin i Włoch
Z potwierdzonych informacji wynika, że koronawirus SARS-CoV-2 pochodzący z Chin, objął 14.557 laboratoryjnie potwierdzonych przypadków (do dnia 2 lutego 2020 roku) [1]. Nazwa związana jest z ciężkim zespołem niewydolności oddechowej (ang. severeacute respiratory syndrome coronavirus-2). Transmisja wirusa z osoby na osobę została potwierdzona zarówno w warunkach szpitalnych, jak i rodzinnych [2]. Opisano ostatnio przypadki roznoszenia wirusa za pośrednictwem taksówkarza (Tajlandia), przewodnika (Japonia), od leczonego pacjenta (Francja) i wiele innych.
SARS-CoV-2 – wirus RNA, należący razem z SARS-CoV-2, MERS CoV do grupy beta-koronawirusów. Wirus SARS-CoV-2 do wniknięcia do wnętrza komórki wykorzystuje receptor ACE2 (konwertazy angiotensyny dwa) [3] wywołując oddziaływanie głównie na dolne drogi oddechowe [4].
Wirus może również być przenoszony z zakażonych powierzchni nieożywionych na błony śluzowe nosa, oczu i ust [1,5]. Ostatnio opisana odmiana ludzka wirusa HCoV (ang. humancoronavirus), szczep 229E, pozostaje aktywna infekcyjnie od 2 do 9 godzin, a jej czas aktywności uzależniony jest od rodzaju materiału: metal, teflon, ceramika etc.
SARS-CoV-2 – przeżywalność poza organizmem nosiciela. Wirus zachowuje stabilności i zdolność do zakażenia i replikowania [8];
- w powietrzu (aerozol): do 3 godzin
- powierzchnie miedziane: do 4 godzin
- ceramika i szkło: do 5 godzin
- rękawiczki zabiegowe do 8 godzin
- karton: do 24 godzin
- plastik i stal: do 3 dni
Środki dezynfekujące zawierające etanol (78%-95%), roztwór jodopowidonu (0.23%–7.5%) gwałtownie inaktywują koronawirusa o wysokim stężeniu (większym niż 4 log10) już po czasie 30 sekund do 1 minuty [9-11]. Aby efektywnie inaktywować wirus SARS-CoV-2 za pomocą podchlorynem sodu, to wymagane stężenie minimalne powinno wynosić 0.21% (30 sekund) [8,9], przy stężeniach 0,01% – czas ekspozycji powinien wynosić 10 minut [11,13]. Ostatnio opublikowane badania nad koronawirusem sugerują skuteczność działania inaktywującego już po 1 minucie, stężenia 0,1% [11].
Wirusobójcze działanie wody utlenionej stwierdzono dla roztworu 0,5% i ekspozycji przez 1 minutę [11,14]. W odróżnieniu, roztwór 0,2% diglukonianuchlorheksydyny podawany jest jako zasadniczo mało skuteczny [11,15].
SARS-CoV-2 – podstawowe środki chemiczne powierzchniowo czynne do zwalczania/inaktywacji wirusa [9–15]:
Wysoce efektywne:
- alkohol etylowy od 78%
- roztwór jodopowidony od 0.23%
- woda utleniona od 0.5%
- podchloryn sodu od 0.21%
Mniej efektywne:
- alkohol etylowy minimalne stężenie 62-71%
- 0.05-0.2% chlorek bezalkoniowy
- 0.02% diglukonianchlorheksydyny
- podchloryn sodu od 0.01%
SARS-CoV-2 – podstawowe środki ochrony przed zakażeniem z powietrza [16]:
- maski jednorazowego użytku (zwykle jedna warstwa, bardzo cienka): skuteczne tylko w wychwytywaniu większych cząstek wielkości pyłu. Pochłaniają 95% cząsteczki o wielkości do 3 mikrometrów.
- standardowe maski chirurgiczne: skuteczne w wychwytywaniu cząsteczek wirusa o rozmiarach 0.1 mikrometra (Standard: YY 0459 I ASTM F2100). Pochłaniają 95% cząsteczki o wielkości do 1 mikrometrów (Standard: YY 0459 I ASTM F2100). Uwaga: maski chirurgiczne w standardzie europejskim (EN 14683) pochłaniają TYLKO cząsteczki o wielkości do 3 mikrometrów.
- maska respiratorowa: zwykle wychwytują> 90% cząstek wielkości wirusa. Możesz użyć systemu ocen w powyższej tabeli, aby zobaczyć dokładną proporcję każdej wymaganej certyfikacji.
Maski ochronne mogą różnić się w zależności od regionu, na który są produkowane dlatego do oceny maski należy stosować odpowiednie oznaczenia:
FFP1 i P1 Co najmniej 80% filtracji wszystkich cząstek o średnicy 0,3 mikrona lub większych.
FFP2 i P2 Co najmniej 94% filtracji wszystkich cząstek o średnicy 0,3 mikrona lub większych.
N95 Co najmniej 95% filtracji wszystkich cząstek o średnicy 0,3 mikrona lub większych.
N99 i FFP3 Co najmniej 99% filtracji wszystkich cząstek o średnicy 0,3 mikrona lub większych.
P3 Co najmniej 99,95% filtracji wszystkich cząstek o średnicy 0,3 mikrona lub większych.
N100 Co najmniej 99,97% filtracji wszystkich cząstek o średnicy 0,3 mikrona lub większych.
UWAGA: Jako, że wielkość wirusa SARS-CoV-2 wynosi 0.06-0.14 mikrometra to żadna maska nie zapewnia dobrej ochrony przed wirusem znajdującym się w powietrzu. Jednakże, noszenie maski u osób zainfekowanych zmniejsza ryzyko zakażania osób zdrowych drogą powietrza, dlatego WHO zgodnie z zaleceniami z dnia 27.02.2020 roku rekomenduje noszenie masek ochronnych o osób z symptomami infekcji układu oddechowego (kaszel, kichanie). Ponadto u wszystkich pacjentów zabezpiecza przed niekontrolowanym dotykiem własnymi palcami twarzy.
SARS-CoV-2 – podstawowe środki ochrony przed zakażeniem przez oczy [16]:Wirus ma możliwość penetracje powłok oka dlatego zaleca się noszenie:
- okularów ochronnych
- przyłbic ochronnych
Higiena rąk. Podstawowym zasadą zabezpieczenia przed zakażeniem koronawirusem jest dokładne mycie rąk. Badania wskazują, że każdy człowiek dotyka twarzy średnio na godzinę 15 razy dlatego czyste ręce są kluczowym czynnikiem prewencji [17];
- CDC (Centers for Disease Control) zaleca regularne mycie rąk mydłem i wodą przez co najmniej 20 sekund [18].
- należy myć ręce przed jedzeniem i po wyjściu z domu.
- regularne mycie rąk powoduje wysuszenie rąk, co w skrajnych przypadkach może narazić je na infekcje. Aby temu zaradzić, należy regularnie używać kremów na bazie gliceryny.
Zaleca się utrzymywanie dystansu 1 metra [wskazania WHO z 27.02.2020] pomiędzy osobami znajdującymi się w pomieszczeniu, kolejce etc.
Rekomendacje Światowego Towarzystwa Zdrowia (WHO) dotyczące noszenia ubioru ochronnego pracowników ochrony zdrowia (lekarzy i personelu medycznego) podczas kontaktu z pacjentami z ryzykiem zakażenia COVID-19 [19]:
Ochrona przed zakażeniem z powietrza:
- maski ochronne: N95 lub FFP2
- fartuchy
- rękawiczki
- okulary ochronne
Ochrona podczas kontaktu bezpośredniego:
- maski ochronne: N95 lub FFP2
- fartuchy
- rękawiczki
- przyłbica
Ochrona personelu sanitarnego (sprzątanie pomieszczeń):
- maski ochronne
- fartuchy
- gumowe rękawice robocze
- okulary ochronne
- buty ochronne
Ocena pacjenta:
PTS zaleca, aby przed wejściem pacjenta do gabinetu/praktyki wykonać pomiar temperatury ciała urządzeniem bezdotykowym w 2 miejscach (szyja, czoło) oraz przed wizytą pacjent powinien wypełnić kwestionariusz epidemiologiczny i go podpisać [Propozycja w załączniku]. Kwestionariusz epidemiologiczny i pomiar temperatury ciała dotyczy wszystkich wchodzących do gabinetu/praktyki łącznie z personelem medycznym i personelem pomocniczym, niemedycznym. PTS zaleca, aby przyjmowani byli pacjenci wyłącznie niskiego ryzyka (wywiad negatywny, pomiar temperatury poniżej 37,3 st. C). Szczególnego postępowania wymagają pacjenci z negatywnym wywiadem, ale temperaturą ciała>37,3 st. C z uwagi gdyż pewne sytuacje nagłe mogą wiązać się z objawami ogólnymi w postaci podwyższonej temperatury ciała.
Jeśli pacjent był w regionach epidemicznych w ciągu ostatnich 14 dni, należy go poddać kwarantannie (sugerowane jest co najmniej 14 dni). W obszarach, w których nadal jest aktywne rozprzestrzenia się COVID-19, działanie praktyk stomatologicznych niezwiązanych z sytuacją awaryjną powinno być odroczone [21-23].
Tryb przyjmowania pacjentów:
W sytuacji zwiększonego ryzyka epidemiologicznego i zmniejszonego ogólnego dostępu do opieki medycznej, w tym stomatologicznej, racjonalny jest podział zabiegów na 3 grupy:
-
- wykonywane w trybie pilnym,
- wykonywane w trybie przyspieszonym
- wykonywane w trybie planowym.
PTS zaleca, aby do odwołania stanu zagrożenia epidemicznego wykonywane były wyłącznie zabiegi w trybie pilnym i przyspieszonym. Do takich zabiegów należą:
- Leczenie w trybie pilnym (zmiany nowotworowe, potencjalnie nowotworowe, bólowe na błonach śluzowych, martwicze zapalenie dziąseł, zespół perio-endo, trepanacja komory zęba ze względu na występujący ból, nacięcie ropnia okołowierzchołkowego i/lub przyzębnego, ekstrakcja zęba będącego przyczyną ropnia, zaopatrzenie pacjentów urazowych).
- Leczenia w trybie przyspieszonym (np. usunięcie torbieli, ekstrakcja zęba z bólem), zaopatrzenie w doraźną pomoc z zakresu stomatologii zachowawczej (utracone wypełnienie z ostrymi brzegami korony zęba, utracony opatrunek) endodoncji (utracony opatrunek i zakończenie leczenia), protetyczne (uszkodzenia protez stałych i ruchomych) i ortodontyczne (utrata zamka ortodontycznego, uszkodzenie ligatury, uszkodzenie łuku lub utrata retencji).
Wskazane jest odroczenie planowanego leczenia stomatologicznego do czasu odwołania stanu zagrożenia epidemiologicznego (w każdej sytuacji, w której odroczenie wizyty nie wpłynie negatywnie na stan zdrowia Pacjenta).
Podczas procedur z zakresu stomatologii zachowawczej i endodoncji wykonywanych w trybie pilnym i przyspieszonym zaleca się używanie ssaka oraz koferdamu, aby ograniczyć spray wodny.
PTS zaleca zabezpieczenie personelu medycznego w zestaw ochronny, który powinien zawierać:
- ochraniające drogi oddechowe: maski jednokrotnego lub wielokrotnego użytku o standardzie Filtering Face Piece 2 (FFP2) lub 3 (FFP3) oraz maseczki chirurgiczne
- zabezpieczające oczy: gogle lub przyłbica
- ochraniające ciało: fartuch medyczny ochronny z długimi rękawami oraz jednorazowe czepki
- ochraniające ręce: rękawiczki zabiegowe
Badanie Basile i wsp. opublikowane w 2017 roku w czasopiśmie Lung potwierdziło wpływ zażywanie niesteroidowych leków przeciwzapalnych na przebieg zapalenia płuc. Autorzy stwierdzili, że NLPZ, często przyjmowane przez młodych i zdrowych pacjentów, mogą pogorszyć przebieg zapalenia płuc, opóźniać jego leczenie i podwyższać odsetek powikłań opłucnowych.
Obecnie brak jest jakościowych badań randomizowanych potwierdzającą wysoką skuteczność leków stosowanych w terapii zakażeń wirusem SARS-CoV-2.
Niemniej jednak ostatnie doniesienia na mniejszych grupach pacjentów wskazują które leki mogą być stosowane w leczeniu COVID-19
Dong i wsp. rekomendują wykorzystanie [25]:
- IFN-α(interferon beta-1a) 2 x 5 mln jedn./dobę inhalacje Lopinavir/ritonavir 2 x 2kaps./dobę(kaps. odpowiednio po 200/mg/50 mg) doustnie, maksymalnie przez 10 dni
- Ribavirin za każdym razem, 2-3 x 500 mg /dobę, w połączeniu z lekami IFN-α w połączeniu z podawaniem lopinavir/ritonavir dożylnie, maksymalnie przez 10 dni
- Chloroquine phosphate 2 x 500 mg/dobę(300 mg dla chlorochiny) doustnie, maksymalnie przez 10 dni
- Arbidol 3 x 200 mg/dobę, doustnie, maksymalnie przez 10 dni
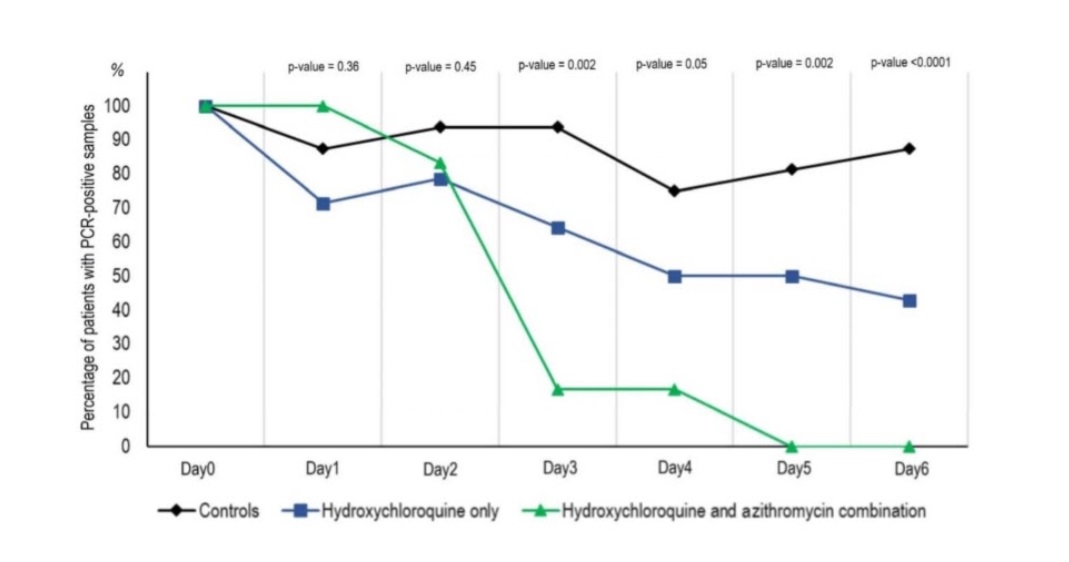
Gautret et al. rekomendują wykorzystanie [26]:
- Azytromycyny i hydroksychlorochiny
W badaniu autorstwa Gautret i wsp. 20 pacjentów zostało poddanych skojażonemu leczeniu z wykorzystaniem Azytromycyna i hydroksychlorochiny. Pilotażowe badanie pokazało znaczne zmniejszenie miana wirusa w 6 dniu od podania leków i znaczne zmniejszenie średniego czasu obecności wirusa w porównaniu do grupy kontrolnej i samej hydroksychlorochiny.
Podział pacjentów zakażonych wirusem SARS-CoV-2 (Z wykładu/wideokonferencji Dr. StefanoPaglia, Kierownika EmergencyRoom (ER) w Lodi (Lombardia):
Fenotyp 1
- pacjenci z gorączką, często bez objawów ze strony układu oddechowego, bez hipoksemii, bez zmian w RTG klatki piersiowej.
- zaleca się u pacjentów pobranie wymazu jeżeli w wywiadzie mieli kontakt z osobą zakażoną
- taki pacjent może zostać bezpiecznie wypisany do domu celem odbycia kwarantanny
Fenotyp 2
- pacjenci z gorączką i zagęszczeniem w RTG klatki piersiowej.
- taki pacjent MUSI zostać HOSPITALIZOWANY ze względu ma możliwość pogorszenia się stanu zdrowia. Duża ilość pacjentów wykazuje jednak szybką poprawę i może być wypisana do domu.
Fenotyp 3
- obraz hipoksemia w RZK, gorączka, liczne zagęszczenia w RTG klatki piersiowej.
- potrzebuje przyjęcia na oddział monitorowany
Fenotyp 4
- preARDS (Acute Respiratory Distress Syndrom)
Fenotyp 5
- jawny ARDS
- zwykle mężczyźni między 35-70 rokiem życia
- WHO. Novel Coronavirus (2019-nCoV). Situation Report 13. WHO; 2020
- Chan JF, Yuan S, Kok KH, To KK, Chu H, Yang J, Xing F, Liu J, Yip CC, Poon RW, Tsoi HW, Lo SK, Chan KH, Poon VK, Chan WM, Ip JD, Cai JP, Cheng VC, Chen H, Hui CK, Yuen KY. A familial cluster of pneumonia associated with the 2019 novel coronavirus indicating person-to-person transmission: a study of a family cluster. Lancet 2020 Feb 15;395(10223):514-523. doi: 10.1016/S0140-6736(20)30154-9.
- Hoffmann, M., Kleine-Weber, H., Schroeder, S., Krüger, N., Herrler, T., Erichsen, S., … & Müller, M. A. (2020). SARS-CoV-2 Cell Entry Depends on ACE2 and TMPRSS2 and Is Blocked by a Clinically Proven Protease Inhibitor. Cell.
- Jiang F, Deng L, Zhang L, i wsp. Review of the clinical characteristics of coronavirus disease 2019 (COVID-19). J Gen Intern Med. 2020 Mar 4. doi: 10.1007/s11606-020-05762-w.
- Otter JA, Donskey C, Yezli S, Douthwaite S, Goldenberg SD, Weber DJ. Transmission of SARS and MERS coronaviruses and influenza virus in healthcare settings: the possible role of dry surface contamination. J Hosp Infect 2016; 92:235e50.
- Warnes SL, Little ZR, Keevil CW. Human Coronavirus 229E. Remains Infectious on Common Touch Surface Materials. mBio; 2015; 6:e01697e15.
- Sizun J, Yu MW, Talbot PJ. Survival of human coronaviruses 229E and OC43 in suspension and after drying on surfaces: a possible source of hospital-acquired infections. J Hosp Infect; 2000; 46:55-60.
- Neeltje van Doremalen, Trenton Bushmaker et al. Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1. The New England journal of medicine, 3 2020
- Rabenau HF, Cinatl J, Morgenstern B, Bauer G, Preiser W, Doerr HW. Stability and inactivation of SARS coronavirus. Med Microbiol Immunol 2005; 194:1-6.
- Rabenau HF, Kampf G, Cinatl J, Doerr HW. Efficacy of various disinfectants against SARS coronavirus. J Hosp Infect; 2005; 61:107-11.
- KAMPF, Günter, et al. Persistence of coronaviruses on inanimate surfaces and its inactivation with biocidal agents. Journal of Hospital Infection, 2020.
- Pratelli A. Action of disinfectants on canine coronavirus replication in vitro. Zoonoses Publ Health 2007;54:383e6.
- Saknimit M, Inatsuki I, Sugiyama Y, Yagami K. Virucidal efficacy of physico-chemical treatments against coronaviruses and parvoviruses of laboratory animals. Jikken Dobutsu Exp Anim 1988;37:341e5.
- Omidbakhsh N, Sattar SA. Broad-spectrum microbicidal activity, toxicologic assessment, and materials compatibility of a new generation of accelerated hydrogen peroxide-based environmental surface disinfectant. Am J Infect Control 2006; 34:251e7.
- Kampf G. Potential role inanimate surfaces for the spread of coronaviruses and their inactivation with disinfectant agents. Infection Prevention in Practice; 2020, 2, 100044; doi.org/10.1016/j.infpip.2020.100044
- N95 vs FFP3 & FFP2 masks – what’s the difference? Fast Life Hacks 2020. https://fastlifehacks.com/n95-vs-ffp/
- Nicas, M., & Best, D. (2008). A study quantifying the hand-to-face contact rate and its potential application to predicting respiratory tract infection. Journal of occupational and environmental hygiene, 5(6), 347-352.
- Centers for Disease Control recommendations. https://www.cdc.gov/coronavirus/2019-ncov/prepare/cleaning-disinfection.html?CDC_AA_refVal=https%3A%2F%2Fwww.cdc.gov%2Fcoronavirus%2F2019-ncov%2Fcommunity%2Fhome%2Fcleaning-disinfection.html
- WHO recommendations. https://apps.who.int/iris/bitstream/handle/10665/331215/WHO-2019-nCov-IPCPPE_use-2020.1-eng.pdf
- Larson EL, Early E, Cloonan P, Sugrue S, Parides M. 2000. An organizational climate intervention associated with increased handwashing and decreased nosocomial infections. Behav Med. 26(1):14–22.
- Meng L, Hua F, Bian Z. Coronavirus Disease 2019 (COVID-19): Emerging and Future Challenges for Dental and Oral Medicine. Journal of Dental Research, 2020, March 12; doi.org/10.1177/0022034520914246
- Kohn WG, Collins AS, Cleveland JL, Harte JA, Eklund KJ, Malvitz DM; Centers for Disease Control and Prevention. 2003. Guidelines for infection control in dental health-care settings—2003. https://www.cdc.gov/mmwr/preview/mmwrhtml/rr5217a1.htm.
- Samaranayake LP, Peiris M. Severe acute respiratory syndrome and dentistry: a retrospective view. J Am Dent Assoc. 2004; 135(9):1292–1302
- Guan WJ, Ni ZY, Hu Y, Liang WH, i in. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2020 Feb 28. doi: 10.1056/NEJMoa2002032.
- Dong, L., Hu, S., & Gao, J. (2020). Discovering drugs to treat coronavirus disease 2019 (COVID-19). Drug Discov Therapeut 14(1), 58–60. doi:10.5582/ddt.2020.01012
- Gautret et al. (2020) Hydroxychloroquine and azithromycin as a treatment of COVID‐19: results of an open‐label non‐randomized clinical trial. International Journal of Antimicrobial Agents – In Press 17 March 2020 – DOI : 10.1016/j.ijantimicag.2020.105949
- 27. Basille, D., Plouvier, N., Trouve, C., Duhaut, P., Andrejak, C., & Jounieaux, V. (2017). Non-steroidal anti-inflammatory drugs may worsen the course of community-acquired pneumonia: a cohort study. Lung, 195(2), 201-208
Literatura fachowa
Review of the Clinical Characteristics of Coronavirus Disease 2019 (COVID-19)
Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1
Clinical Characteristics of Coronavirus Disease 2019 in China
Persistence of coronaviruses on inanimate surfaces and their inactivation with biocidal agents
Persistence of coronaviruses on inanimate surfaces and their inactivation with biocidal agents
Efficacy of various disinfectants against SARS coronavirus
Coronavirus Disease 2019 (COVID-19): Emerging and Future Challenges for Dental and Oral Medicine
Review of the Clinical Characteristics of Coronavirus Disease 2019 (COVID-19)
Persistence of coronaviruses on inanimate surfaces and their inactivation with biocidal agents
Rational use of personal protective equipment for coronavirus disease 2019 (COVID-19)